Nyttige verktøy:
- Kvalitetssystemet
- NEL tilgang
- LEGEVAKT håndboken
- Norsk legemiddelhåndbok
- Sykehjemsmedisin
- Helsedirektoratet
- Antibiotikaveilederen
- Norsk helseinformatikk. God pasientinformasjon.
- Meldingssystem for smittsomme sykdommer, MSIS
- BMJ Best Practice
- Giftinformasjonen. Døgnbemannet tlf 22 59 13 00 ved akutte forgiftninger/forgiftningsfare.
- Videoer
Innholdsfortegnelse:
Fjerne ICD/pacemaker/andre elektroniske implantat
KARTLEGGINGSVERKTØY:
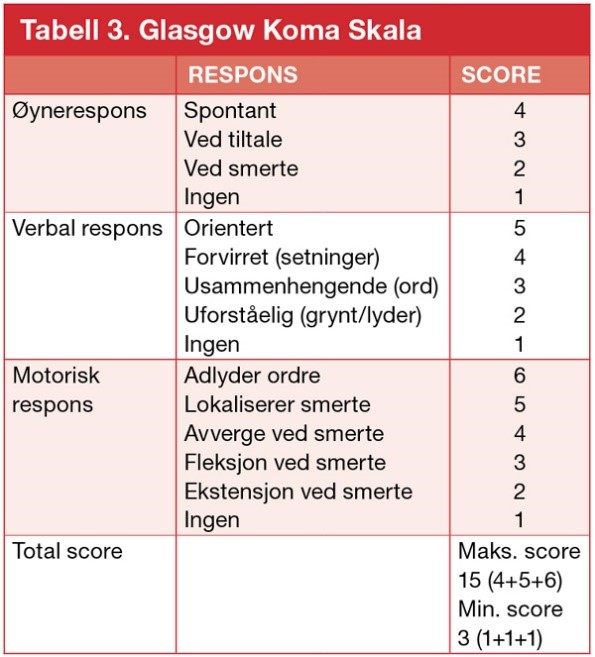
Ring 113 og start HLR fram til AMK er på stedet OG overtar AHLR. Finn fram innkomstnotat, sammenfatning/OBS notat, NEWS ark og siste legenotater.
Plansje: HLR for helsepersonell
Hjertestans - Korttidsavdeling - Valhalla
Bla intoks opiater/benzodiazepiner, komatøs hypo-/hyperglykemi, lungeødem, angina, anafylaksi og epilepsi (nedenfor om forebyggende) .
Dråpesmitte. Se smittevern. Isolering kan avsluttes 4 døgn etter påvist SARS-CoV-2 og feberfri i minst 24 timer uten febernedsettende og klinisk bedring. SpO2 mål 90% (85% ved respirasjonssvikt type I og II). Forsiktighet med væskebehandling. Vurder kortikosteroider ved respirasjonssvikt. Vurder tromboseprofylakse ved moderat til alvorlig forløp. Legemiddelbehandling. Paxlovid. Gjør interaksjonssøk. Behandlingsnivå vurderes utfra totalsituasjon. Kartlegg etter Skrøpelighetsskala. før evt akuttsituasjon. (vurder å avstå fra sykehusbehandling ved høyere nivå, ≥8).
Symptomer forenlig med en lokalisert eller systemisk infeksjon som medfører organsvikt. Kan utvikle seg til septisk sjokk; vedvarende hypotensjon med behov for vasopressor for å holde MAP ≥ 65mmHg
Ved qSOFA ≥ 2, SIRS ≥ 2, NEWS2 ≥ 5. Kontakt lege. Tilgjengelig innkomstnotat, sammenfatning, NEWS2 ark og siste legenotater. Krever som regel innleggelse.
-obs oliguri, nedsatt kapillær refylning, cyanose, kvalme.
-venekanyle i stor vene, O2? tiltak skal ikke forsinke transport
-Riskofaktorer; >75 år, immunsupprimert, invasive katetre, diabetes, iv-misbruk, alkoholoverforbruk, hemodialyse.
-Vanligste utgangspunkt; luftveier, urinveier, mage/tarmsystem ved magesmerter (obs kamuflerende ved immunsuppressiva/opiater), sår, suturområde, abscess, ulike kateter.
-Ved innleggelse ØHD; innkomstprøver, dyrkningsprøver (ekspektorat, urin, sårsekret) deretter antibiotika så snart som mulig. Følg antibiotikaveilederen.
Vanlige symptomer er; feber (kan mangle hos eldre), tørr/produktiv hoste, dyspné/takypné,↓ allmenntilstand. Brystsmerter (forverring i stillingsendring, ved hoste/dyp inspirasjon). Eldre; forvirring/fall. Langsom debut. ↓AT eneste symptom?
Nedsatt toraksbevegelse på affisert side. Perkutorisk dempning over lungeavsnitt. Knatrelyder og/eller bronkial respirasjonslyd ved auskultasjon.
Pneumokokkpneumoni. Vanligst. Akutt debut. Høy eller langtrukken feber. Frostanfall. Respirasjonsrelatert smerte i toraks. Tykt, farget ekspektorat. Ofte CRP >200.
Haemophilus influenzae-pneumoni. Utsatte grupper; KOLS, bronkiektasier, alkoholoverforbruk, splenektomi, hypogammaglobulinemi og malignt lymfom.
DD: Mycoplasma, Legionella, PCP (hypoksemi, immunsupprimert)
CURB-65: ≥ 2 vurder innleggelse (obs habituell skår)
Rtg thorax: indikasjon/behandlingsmessig konsekvens?
Følge NEWS2 eller angi hyppighet av målinger
Vanligste infeksjon i sykehjem. Atypiske symptomer er vanlig. Asymptomatisk bakteuri skal ikke behandles. KAD fører alltid til bakteuri, ofte polymikrobiell. Følg sjekkliste fra NOKLUS.
Klassiske symptomer; nedre UVI: dysuri, pollakissuri, urge, smerter over symfysen, makroskopisk hematuri. Pyelonefritt: som nedre UVI +evt. feber, takykardi, flankesmerter, bankeømhet over nyrelosjer. Mer vanlig for sykehjemspasienter: urininkontinens/retensjon, delirium, falltendens, næringsvegring, nedsatt mobilitet, etc.
Diagnostikk: CRP, evt. LPK med diff.,Kreatinin v/pyelonefritt, andre etter klinisk skjønn. Urinstiks (nitritt og leukocytter) +urin dyrkning fra midtstrøm eller SIK. Prøvetaking på klinisk indikasjon (grumsete urin og vond lukt ikke alltid indikasjon).
Agens: E.coli > Gramnegative staver (Klebsiella, Proteus, osv.), enterkokker >stafylokokker, P.aeruginosa.
Følg antibiotikaveilederen.
Bytt KAD (seponer hvis mulig). Profylakse. Kan være aktuelt ved 2 UVI/6 mnd el 3 UVI/12 mnd. Førstevalg ved residiverende UVI hos kvinner i sykehjem: Østriol vagitorier x 2/uke. Metenaminhippurat 1 g x 2: svak dokumentasjon, u-pH bør være < 5.5-6 for effekt. Uvirksomt ved KAD. Obs nyrefunksjon.
Overfladisk hudinfeksjon med spent, hovent, varmt og ømt erytem. Skarp grense til normal hud. DD: cellulitt (dypere, diffus utbredelse). Av og til vesikler/bullae. Ev. påvirket AT med feber, hodepine, kvalme, oppkast. ↑ CRP. Tromboseprofylakse. Skyldes nesten alltid streptokokker (gr A,B,C el G)- PC er 1.valg: Antibiotikaveilederen. Tegn rundt og marker dato.
Avventende med antibiotika. CRP kan være ~150 ved virus. Send alltid fæcesprøve; tarmpatogene + C.difficile. Vurder væskebehandling utfra hydreringsgrad, hyppighet, varighet. Vurder alvorlighetsgrad utfra klinikk. Blodig (EHEC?)?. Kontaktsmitte ved mistanke og prøvetaking. Antibiotikaveilederen.
Hovedsymptom er akutt innsettende abdominalsmerter, feber og endret avføringsmønster (obstipasjon/diarè). Mer sannsynlig når divertikler tidligere er blitt påvist. Ofte lokalisert til distale colon/sigmoideum, sjeldnere lokalisert i colon transversum eller ascendens. Akutt ukomplisert hovedsaklig ikke AB behandling. Redusert AT og/eller mistanke om komplikasjon; abscess, perforasjon, tarmobstruksjon eller fisteldannelse- innlegges -konferer kirurg. Antibiotikaveilederen.
Utredning; somatisk og psykiatrisk undersøkelse. Lab. Vurder delirium, legemiddelbivirkninger, hørsel, kjøreevne. CT/MR caput. Nasjonal faglig retningslinje. Utredning av demens. Lancetrapport; forebygging, behandling og omsorg.
Akutt forstyrrelse i våkenhet, klarhet og oppmerksomhet. Endring fra habituell tilstand og tenderer til å fluktuere. Påvirkning av kognisjon som ikke er bedre forklart av kjent kognitiv svikt. Utvikler seg over timer-dager. Demens viktigste predisponerende faktor. Vanlig (11-32% akuttgeriatriske, 50% av FCF pas) og alvorlig tilstand med risiko for skade (x5), dårlig prognose og økt dødelighet (x10). Kan forebygges og behandles med best resultat hvis rask håndtering. Kan være hyperaktivt (uro, rastløs, opphisset/aggressiv, hallusinasjoner, vrangforestillinger), hypoaktivt (tilbaketrukken, stille, døsig) eller veksle. Har alltid en utløsende årsak som diagnostiseres og behandles. Det er ikke bevist at medikamenter kan forkorte varighet.
Unngå flytting mellom avdelinger eller rombytte. Vurder behov for fastvakt. Dagslys. Reorientering. Klokke og kalender. Korte tydelige beskjeder. Kognitivt stimulerende aktiviteter. Forebygg/korriger dehydrering. Regelmessig avføring. Kartlegg vannlatning. Utred og behandle utløsende årsak, f.eks. infeksjon, elektrolytt/metabolske forstyrrelser. Medikamentgjennomgang (12-39% årsak). Tilstreb maksimal mobilitet. Adekvat smertebehandling. Ernæring. Syns- og hørselshjelpemidler. God søvnhygiene og søvnmønster.
Ingen medikamenter har delirium som indikasjon, men vurderes ved hyperaktivt delirium (ikke ved hypoaktivt!) hvor pasienten blir en fare for seg selv eller andre, adferden hindrer nødvendig medisinsk behandling eller ved psykose. Nevroleptika brukes ikke som profylakse. Førstevalg er haloperidol 0,25-1 mg x 2 (maks 2mg/døgn), ved demens; risperidone 0,25- 0,5-1 mg po. Evt. haloperidol 2,5-5 mg i.m hvis nødvendig. Vurder lav dosering hos de skrøpeligste. Obs bivirkninger, interaksjoner og arytmirisiko (QT-tid). Alltid reduser og seponer ved bedring. Ved terminal delirium foretrekkes midazolam s.c, se Livets siste Dager. https://kristiansand.extend.no/cgi-bin/document.pl?pid=nyekristiansand&DocumentID=4636
APSD syndrom: Atferdsforstyrrelser og psykiske symptomer ved demens
ikke-kognitive symptomer; apati, agitasjon, aggresjon, angst, hallusinasjoner og vrangforestillinger.
Forekomsten øker med progrediering av demens. Omtrent 70 % av beboere i sykehjem har klinisk signifikant APSD. Spl fyller ut karteleggingsskjema NPI. Miljøtiltak forsøkes før medisinering. F.eks har musikkterapi god, men kortvarig effekt.
Bruk av antipsykotika ved APSD kan gi økt dødelighet. Brukes kun til psykotiske symptomer og aggresjon som ikke lar seg håndtere av ikke-medikamentell behandling. Seponering må vurderes tidlig og studier viser at seponering ofte ikke gir en forverring av syndromet. Evaluer effekt og behandle maks 12 uker.
Cornell skala for depresjon ved demens.
MADRS (Montgomery and Åsberg Depression Rating Scale)
SSRI førstevalg. Gir høyere serumnivå enn hos yngre. Antidepressiva er mer effektive enn placebo ved LLD (late life depression). Antidepressiva gir ingen effekt ved depresjon som er en del av demens. Kan vurderes ved god respons tidligere eller klassiske symptomer. Bivirkninger: elektrolyttforstyrrelser (hyponatremi!), blødning ved antikoagulasjon, serotonergt syndrom (sjeldent), fallrelatert skade.
KOLS behandling, se tabell 1.
Kontroller inhalasjonsteknikk og etterlevelse hos alle. Vurder aerosol på kammer, evt maske i tillegg ved inadekvat teknikk, kognitiv svikt, kakeksi.
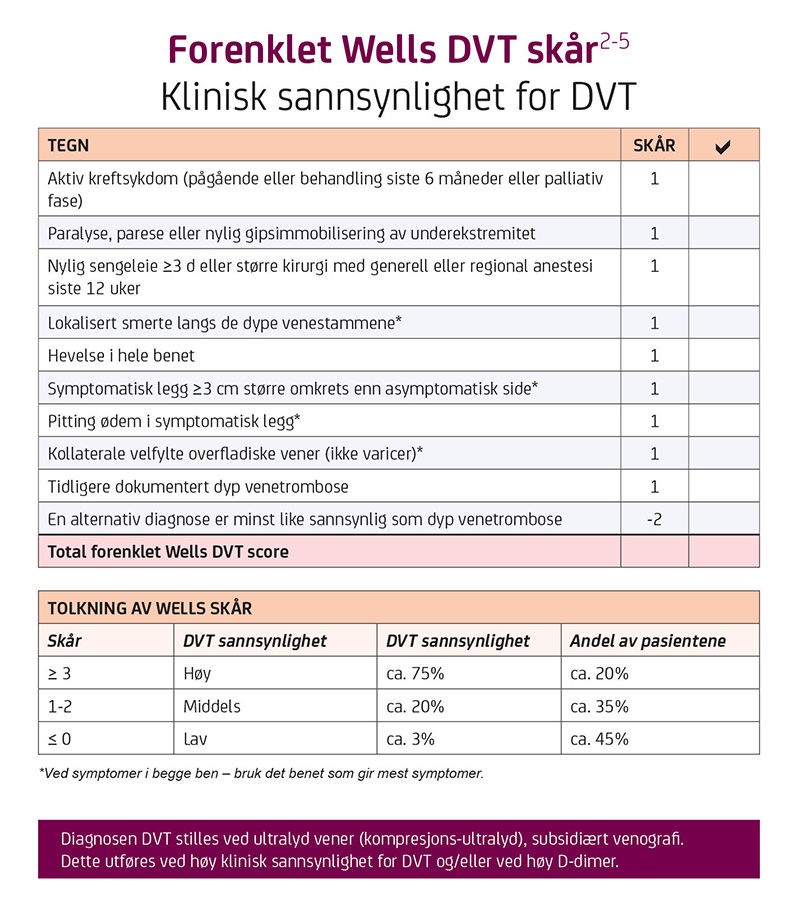
Sykehjemspasienter har ofte risikofaktorer for DVT; sengeleie, pareser, kreftsykdom, postoperativt/traume, hypertensjon, hjertesvikt, hjerneslag, tidligere DVT.
Symptomer: Smerter, hevelse, rødme og temperaturøkning på affisert side. Palpatorisk ømhet i tykkleggen. Vurder sannsynlighet etter Well skår. D-dimer kan tas ved ØHD.
Ved henvisning til sykehus; alltid vurder Well skår i forkant. Se sykehjemsmedisin (Bergen)
Vurder ved immobilisering. Brukes vanligvis ikke ved kronisk immobilisering som f.eks MS, ALS. Alltid ved erysipelas (økt trombosetendens). Vurder ved Covid-19 og andre infeksjoner. Standard 10 dager postoperativt -vurder forlengelse. Vurder seponering ved selvstendig gange til f.eks toalett. Nedjuster dose ved moderat nyresvikt med tilleggskriteria alder ≥80 år eller kroppsvekt ≤60 kg. Halv dose ved eGFR 15-29. Ikke DOAK ved eGFR <15. Ktr Felleskatalogen.
Alle pasienter med påvist atrieflimmer skal vurderes for antikoagulasjon etter CHA2DS2-DS(2)-VASc. Anbefalt oppstart ved ≥2. Obs evt dosejustering. Vurder blødningsfare. (HAS-BLED).
Hemo-fec før oppstart av antikoagulasjon (ulcus, kolon-tumor, falsk-positiv ved jerntilskudd). Frekvensmål<70. ≥70 --> ↑mortalitet, innleggelser (alle årsaker), hjertesvikt-relaterte innleggelser.
Kardiologene følger escardio.org. European heart journal.
Veileder fra helsedirektoratet;
Oppstart behandling ved DM2. Vurderes alltid ved forhøyet HBA1c (obs kan bli falsk lav ved nyresvikt, jernmangelanemi). Vurder når; nytte>bivirkning, ønskelig å redusere risiko for seneffekter, ved stadig fastende glukose >10 eller fare for utvikling av ketoacidose. For personer på sykehjem og andre med betydelig reduserte leveutsikter er målet å unngå symptomatisk hyperglykemi (oppnås hos de fleste når glu sjelden >12-14). Unngå hurtigvirkende insulin hos skrøpelige hjemmeboende. Flytdiagram for blodsukkersenkende behandling DM2. Råd om insulindosering/justering.
Hyperglykemisk ketoacidose (gradvis forverret AT, tørste, dehydrering, takykardi, lavt BT, acidose med kompensatorisk hyperventilering, oppkast, magesmerter, glu>14, pH<7,30) Eller non-ketotisk hyperosmolær koma (stupor/koma, glu >30, negativ/(+) ketostiks, vanligere hos eldre, ofte alvorlig dehydrert, kan ha hypernatremi). Krever akutt innleggelse. NaCl 0.9% i.v er første behandling. Risiko ved steroidekur/akutt infeksjon – krever ofte insulinøkning.
Opptil 10% av sykehjemsbeboere har epilepsi. Lett å overse. Hjerneslag vanligste årsak. Midazolam 5 mg bukkalt førstevalg. Indikasjon for forebyggende behandling etter bare et anfall; Lamotrigin eller levetiracetam er førstevalg på grunn av god balanse mellom effekt og tolerabilitet, lavt interaksjonspotensial og dosering x 1-2 per døgn. Start med halvparten av anbefalt startdose og bruk dobbelt så lang doseopptrappingstid som ellers anbefalt.
Forebygging
Kartlegg alle pasienter om de er i risiko. Dersom risiko skal huden undersøkes x1 daglig. Vurder hudpleie, skumbandasjer, ernæringsstatus, trykkfordelende utstyr og stillingsforandring. Se for øvrig eHåndboken OUS.
Behandling
-Vurder etter Braden skala.
-Kaloriinntak 30 kcal/kg/dag, protein 1,5 g/kg/dag
-Trykkavlastning med stillingsendring min. hver 2.time. Trykkavlastende madrass.
-Smertestillende før sårstell; lokal Lidocaine 2% gel, oxynorm p.o, morfin s.c.
-Del inn etter Stadium 1-4, størrelse, plassering, nekrotisk vev, væskeutskillelse (utseende, mengde), eventuelle granuleringstegn, sårkanter, området rundt, lukt, infeksjonstegn, årsaken, evt underliggende vev.
-Beskytt hudområdet rundt såret mot forurensning (urin, avføring, sårsekret). Sårstell ved gjennomsivet bandasje.
Skyll sår med Prontosan sårskyllevæske. Ved tegn til infeksjon klorheksidindiacetat 0,5 mg. Fjern nekrotisk vev med skalpell, curette eller skarp skje fram til synlig granulerende vev. Sjekk for fistel/absessdannelse. Bandasje: hydrogel i sårhule (Intrasite,Purilon, Prontosan gel, medisinsk honning), alginat (absorberer noe mindre, stopper småblødninger lettere), hydrofiber (Aquacel-best absorpsjon).
Cavilon barriere på hel hud rundt. Absorberende bandasje
-Infeksjon; systemiske tegn (feber, CRP)? Lokale tegn (bløtvev: varmt eller rødt hudområde, ømhet, vond lukt, såret vil ikke gro)? Behandling: lokal debridement eller systemisk antibiotikaterapi (sjeldent), bruk av sølvbandasjer i kombinasjon med absorberende bandasjer.
Svært vanlig. Obs dersom ikke avføring >3 dager. Risiko for tarmperforasjon dersom langvarig. Start alltid forebyggende laksantia samtidig med oppstart opiater. Sykehjemshandboka (Bergen).
Primær eller sekundær. Livstidsrisikoen for osteoporotisk fraktur i Norge: ~50% ♀ ~25% ♂ Diagnosen kan stilles klinisk ved lavenergibrudd. Gjennomgått hoftebrudd/annet lavenergibrudd: egen pasientgruppe; booster-dose med vitamin D (50.000 – 100.000 IE per os) og zoledronsyre iv under sykehusoppholdet uten at bentetthet må måles i forkant. Kalsium 1–1,5 g + vitamin D 20 μg/d + bisfosfonat. Se legemiddelhåndboka.
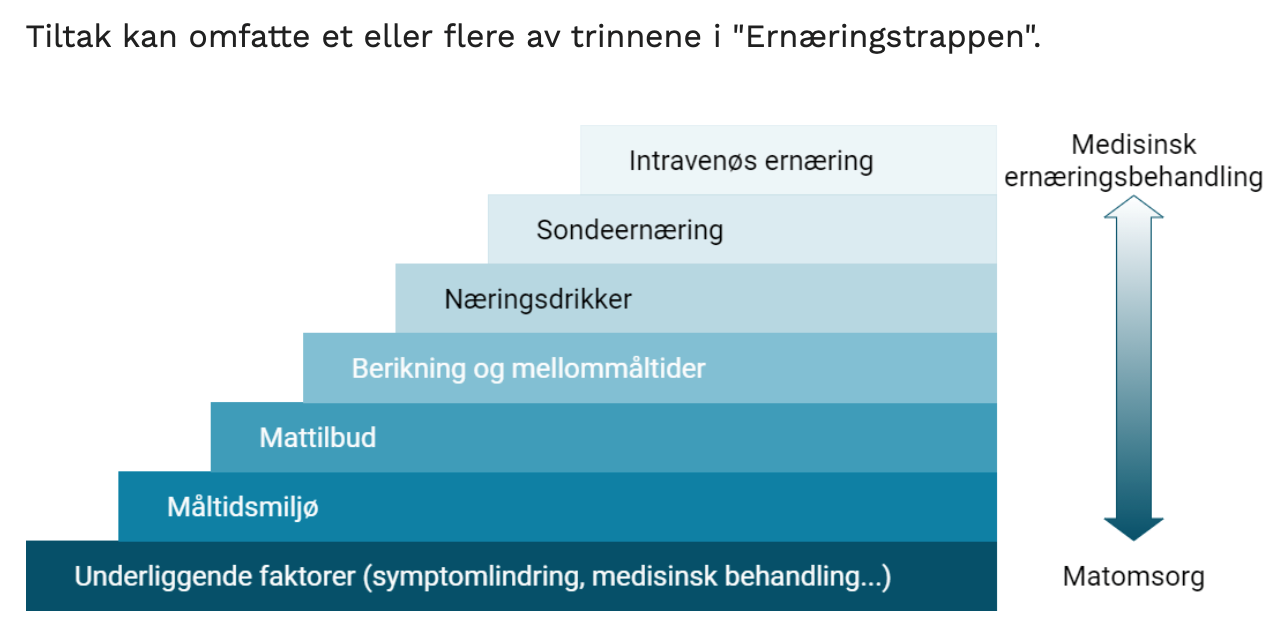
Forebygging og behandling av underernæring. Risikovurdering skal gjøres innen et døgn etter innleggelse ved korttidsavdeling (sykehjem innen en uke) med MST. Særlig høy risiko; >75 år, multisykdom, demens, nedsatt funksjonsevne, nevrologiske lidelser med tygge- og svelgevansker, langtids psykiatriske lidelser, rusmisbruk, kroniske lidelser: kreft, PMR, osteoporose, hjerte- og karsykdom, lungesykdom. Vekt. Beregn næringsinntak og næringsbehov, samt kartlegg ernæringsrelevante opplysninger (munn, svelg- og tannstatus, motorikk, kognisjon, syn, hørsel, måltidstype og rytme). Følg ernæringstrappen.
Reernæring gir et brått skifte fra katabolisme til anabolisme; frigjøring av insulin --> økt transport av elektrolytter inn i cellene. Serumkonsentrasjonen faller hurtig; hypofosfatemi, hypokalemi, hypomagnesemi, og sjeldnere hypokalsemi. Blodprøver daglig ved fare for reernæringssyndrom. Tiaminmangel kan gi Wernicke-Korsakoffs syndrom og metabolsk acidose/laktacidose; gi tiamin 300 mg i.m 1.døgn, 100 mg p.o i 7-10d.
Beregne energi-, protein og væskebehov s. 85 Utgangspunkt: 30 kcal/kg/døgn, 1g protein/kg/døgn. Væskebehov 30 mL/kg/døgn.
Beregne kaloriinntak s. 89-91 (evt Matvaretabellen)
Beriking og mellommåltider s. 103
Næringsdrikk s. 104 (obs Diaben ved DM)
Sondeernæring s. 106-112

~10% av sykehusinnleggelser hos > 65 år er medikamentrelaterte. Endret absorpsjon, distribusjon og metabolisme hos eldre. Bivirkninger kan feilaktig oppfattes som forverring av eksisterende sykdom, som tegn på ny sykdom eller som et uttrykk for normal aldring. Eldre og legemidler.
Legemiddelgjennomgang - institusjon
Legemiddelgjennomgang bakgrunnstoff
Se START-2, STOPP-2, STOPPFrail, STOPPFall og NorGeP under tabeller.
Felleskatalogen interaksjoner og Bivirkningssøk. Interaksjonsanalyser.
Avrusning som hoveddiagnose skal ikke skje ved korttidsavdeling, men vil ofte være bidiagnose.
Alkoholabstinens symptomer kan føre til kramper, alkoholisk delir eller mest alvorlig: delirium tremens (potensielt dødelig). Behandle med oksazepam (eldre), tiamin 100–200 mg x 1 i.m/i.v i 3–5 d + multivitamin p.o. Kramperisiko høyest (2)8-28 t etter siste alkoholinntak og varer <3 min. Kan være GTK. Tidligere kramper og gjentatte avrusninger øker risiko. Akoholisk hallusinose; 12-24t etter drikkestopp, avtar etter 1-2 døgn. Orientert og vet at hallusinasjonene er innbilte. Delirium tremens hyppigst 2-4 døgn etter drikkestopp. Kombinasjon av hallusinose, desorientering og autonom hyperaktivitet (feber, takykardi, hyperventliering, uro, tremor, svette)-forebygges etter CIWA. Krampeprofylakse
Benzodiazepinabstinenser; angst, tremeor, nattlige mareritt, søvnforstyrrelse, nedsatt apetitt. Inntrer 1-2 d etter avsluttet korttidsvirkende og varer 2-4 uker. Inntrer 2-7 d (2-3u) etter avsluttet langtidsvirkende og varer 2-8 uker. Avrusning fra benzodiazepiner. Bruk 1-6 mnd. 10-20% ned i dose/uke.
Opioidabstinens symptomer; svette, økt tåreflod, gjesping, vekslende varme/kulde, nedsatt apetitt, kvalme, oppkast, diarè, skjelvinger, takykardi, dilaterte pupiller. Vurder nedtrapping (forsikitg ved langvarig psykisk/somatisk lidelse, LAR-pasienter).
vanligste årsaker: Helicobacter pylori (yngre, innvandrere, bereiste, antigen i fæces uten PPI beh) og legemiddelbivirkninger (NSAIDs, antikoagualasjon, steroider). Hemo-fec. (FP ved PPI, jerntilskudd). Hb fall: henvises akutt dersom pasienten tåler gastroskopi. Dersom noenlunde stabil Hb >7 og ønskelig å unngå innleggelse/behandle konservativt kan behandlingsdose med pantoprazol 40 mg x 2 i 2-4 uker førsøkes, videre 40 mg x1 i 4 uker (profylakse 20 mg x1) + III-verdig jerntilskudd.
Ved kronisk anemi/blodtap anbefales SAG transfusjon ved Hb<7 (<8 ved koronarsykdom). Type-screen tatt på forhånd er fordel for å spare ventetid. Avtal da med SFK for planlagt transfusjon. Antistoffscreening er gyldig i 4 døgn. Nyoppstått/akutt blødning krever som regel innleggelse.
Når? Pasientinitiativ, diagnose av livstruende sykdom, diagnose som gir tapt kompetanse, forverring av alvorlig sykdom, endret livssituasjon (hj.spl, sykehjem).
Effekt; ↓aggressiv medisinsk behandling ↓innleggelser ↑livskvalitet mot livets slutt ↓pårørendebelastning
Veileder UiO
Generell prosedyre for sykehjem og hjemmetjenesten; Livets siste dager - plan for lindring i livets sluttfase
Legemidler: Legemiddelbehandling når bruker er døende
Dersom lege til stede når ren palliasjon iverksettes oppretter legen LSD Livets Siste Dager i Profil. Dersom det er forventet at pasienten snart er i terminal fase kan legen journalføre f.eks “2 sykepleiere kan starte Livets Siste Dager når kriterier er tilstede” og legge inn lindrende medikamenter som behovsmedisiner.
Kompetansesenter i lindrande behandling
Veiledende konverteringstabell

Naturlig dødsfall: Fastslå døden og dokumenter i journalnotat. Carotispuls. Auskulter hjerte og trakea. Respirasjon (hånd, speil, briller). Lysreaktive pupiller. Kornearefleks. Postmortale forandringer.
Dødserklæring norsk - Valhalla til begravelsesbyrå i konvolutt merket navn og fødselsdato på kjølerommet.
Epikrise med kort oppsummert bakgrunn og forløp uten medikamentliste "Skrives ut som MORS" til fastlege.
NHN dødsmelding (automatisk innlogging via applikasjonsportalen).

FJERNE ICD/PACEMAKER/ANDRE ELEKTRONISKE IMPLANTAT
Pacemaker og annen elektronisk transmitterutstyr skal fjernes etter død grunnet eksplosjonsfaren ved evt kremasjon. Utstyr: skalpell, strips, kompress, saks, pinsett, hansker. Skjær et godt snitt over pacemaker gjennom hud, fett og fascie til «lommen« og vipp den ut. Klipp av trådene med saks og kast i gul bøtte. ICD (grunnet aktive alarmer og videre håndtering) legges i hanske og sendes i konvolutt til Kardiologisk poliklinikk, SSK i internpost. Stripse eller suturer igjen. Nevrotransmitter sendes til Nevrologisk poliklinikk, SSK.
Dersom ICD deaktivering ikke er forhåndsutført ved kardiologisk poliklinikk SSK, kan man ringe og be om kortvarig lån av magnet eller avtale deaktivering poliklinisk. Ved å legge en kraftig magnet over pasientens ICD, inaktiveres ICD funksjonen. Pacemakerfunksjonen påvirkes ikke av magneten. (Hvis magneten igjen blir fjernet, er ICDen programmert likt som før man la magneten over.) Man må imidlertid være oppmerksom på at enkelte produsenter har en magnet-modus i kun 8
timer, og deretter blir ICD aktiv igjen selv om magneten ligger over. Det er viktig at magneten er tapet godt fast hele tiden på pasienten. Sykepleier sjekker x 2 per vakt. Utlånt magnet returneres når behovet opphører.
Avvik meldes via Kvalitetssystemet. Velg leder som skal behandle avviket.
Dødsfall eller svært alvorlig skade på pasient eller bruker skal varsles helsetilsynet. Melding og rapport om alvorlige hendelser til Statens undersøkelseskommisjon og statsforvalteren om dødsfall eller svært alvorlige skader på pasient/bruker som følge av hendelser
Snarvei til melde.no via applikasjonsportalen (melding av bivirkninger av legemidler og vaksiner, svært alvorlige hendelser i helse- omsorgstjenesten, medisinsk utstyr, bivirkninger av kosmetikk og kosttilskudd).
Vurder i forhold til konkrete spørsmål; f.eks helse, omsorg eller økonomi. Man kan fratas samtykkekompetanse under et område og ha bevart samtykkekompetanse under andre.
Vurder etter FARV kriterier:
-evne til å forstå informasjon
-evne til å anerkjenne informasjon i egen situasjon
-evne til å resonnere
-evne til å uttrykke et valg og eventuelle konsekvenser av dette
Vurdering av samtykkekompetanse
Somatisk helsehjelp til pasient uten samtykke som motsetter seg helsehjelpen kan gis ved tvang gjennom vedtak etter pasient- og brukerrettighetsloven kapitell 4A . Opprettholder pasienten sin motstand, eller vet helsepersonellet at vedkommende med stor sannsynlighet vil opprettholde sin motstand, kan det treffes vedtak om helsehjelp dersom
A) en unnlatelse av å gi helsehjelp kan føre til vesentlig helseskade for pasienten, og
B) helsehjelpen anses nødvendig, og
C) tiltakene står i forhold til behovet for helsehjelpen.
Selv om vilkårene i første og andre ledd er oppfylt, kan helsehjelp bare gis der dette etter en helhetsvurdering framtrer som den klart beste løsningen for pasienten.
Vedtak etter kapittel 4A i pasient- og brukerrettighetsloven
Profil - Oppskrift - Tvangsvedtak kap 4A
Se pasient og brukerrettighetsloven.
KARTLEGGINGSVERKTØY
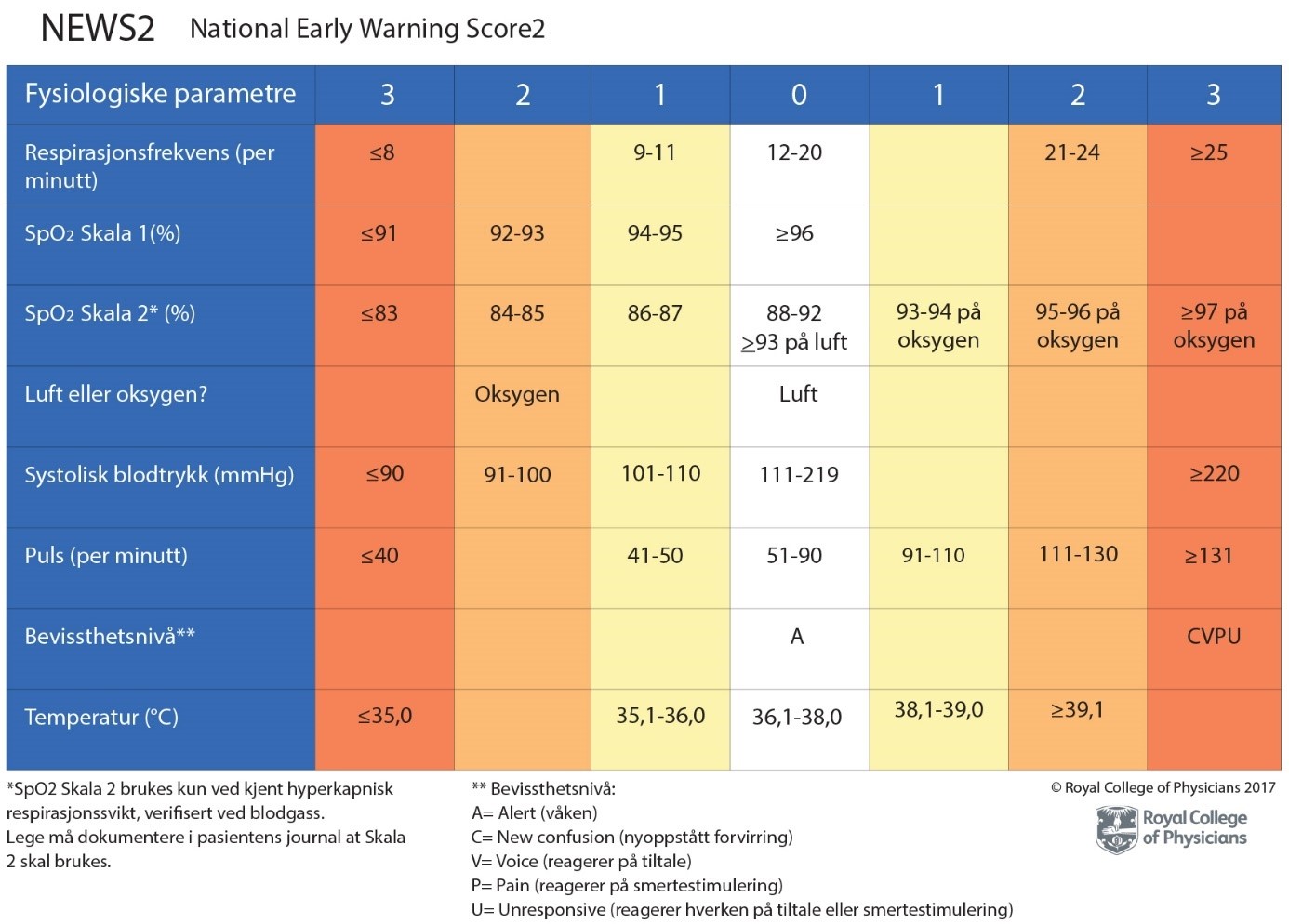
internasjonalt systematisk scoringssystem av fysiologiske parametre for å oppdage symptomer på akutt, kritisk sykdom. Lokal tilpasning for kommunehelsetjenesten bak kort.
Rutine for observasjonskompetanse, ABCDE-metodikk og NEWS2
Kartleggingsverktøy for å registrere symptom ho palliative pasienter. Skjema
Skåringsverktøy for smerte hos personer med demens.
Klinisk skåring. Mange sykehjemspasienter har i utgangspunktet CRB-65 skår på 1-2 poeng på grunn av høy alder og kjent kognitiv svikt. (CURB-65 som kan gi 5 poeng vurderer s-urea).
|
CRB-65 |
|
|
Confusion |
Forvirring |
|
Respiratory rate |
Respirasjonsfrekvens > 30/min |
|
Blood pressure |
sBT<90 eller dBT<60 |
|
65 |
Alder<65 år |
|
Poeng |
Alvorlighetsgrad |
Behandlingsnivå |
30 dagers mortalitet |
|
0-1 |
Lett |
Hjemme |
0,7-3,2% |
|
2 |
moderat |
Vurder sykehus/overvåkning |
13% |
|
3 |
alvorlig |
Bør behandles i sykehus |
17% |
|
4 |
|
|
41,5% |
|
5 |
|
|
57% |
En del oppskrifter ligger i kvalitetssystemet på Innafor. Se lenker til de viktigste nedenfor. E-læring for leger som ligger i KS-Læring: (Logg på KS-læring via BankID).
Henvisning til fysio/ergo ved Valhalla: Henvisning til ergo- og fysioterapi ved korttidsavdeling/ØHD
Generelt: søk: F2. Lagre: Ctrl+s. Kopiere: Ctrl+c. Lim inn: Ctrl+v. Klipp ut: Ctrl+x
Hjelp I verktøylinjen. Innhold – legefunksjonalitet - konsultasjon
Pasientutvalg: Fil --> Hak av på Institusjonsliste --> institusjon Valhalla --> avdeling: velg etasje. Trykk F2
Journal: Høyreklikk på pasientnavnet --> pasientjournal
Konsultasjon: Høyreklikk på pasientnavnet --> Ny konsultasjon (redigere påbegynt notat: åpne konsultasjon) velg tiltak (innkomst eller konsultasjon) --> Insert for nytt skrivefelt.
Profil - Oppskrift - Konsultasjon - Skrive notat (Leger) Profil - Oppskrift - Konsultasjon - Skrive notat (Leger)
Diagnose:
Profil - Oppskrift - Diagnose – registrere Profil - Oppskrift - Diagnose - registrere
Profil - Oppskrift - Diagnose avslutte/rette/slette Profil - Oppskrift - Diagnose - Avslutte/rette/slette
Profil - Oppskrift - Medisin - registrere, kontrollere, seponere på legemiddelkortet Profil - Oppskrift - Medisin - Registrere, kontrollere, seponere på legemiddelkortet
AK-journal:
for marevandosering, se Profil - Oppskrift AK-journal: Profil - Oppskrift - Medisin - AK-journal Profil - Oppskrift - Medisin - Registrere, kontrollere, seponere på legemiddelkortet
Epikrise:
Se Profil - Oppskrift - Epikrise (Leger) Profil - Oppskrift - Epikrise (Leger) Tips: Kontroller fastlege og legg inn diagnoser før du åpner Epikrisemal.
Henvisning:
Profil - Oppskrift - Henvisning til spesialister (Leger) Profil - Oppskrift - Henvisning til spesialister (Leger) Tips: skriv journalnotat først og lim inn i malen.
Profil - Oppskrift - Henvisning til røntgen (Leger) Profil - Oppskrift - Henvisning til røntgen (Leger) Sendes med pasient eller per post/fax i papirform.
Livets Siste Dager:
Se Profil - Oppskrift - Livets siste dager Profil - Oppskrift - Livets siste dager
Tvangsvedtak: 1. Journalnotat som beskriver pasientens manglende samtykke eller beslutnings kompetanse og ift hva/ når mm.
Vurdering av beslutningskompetanse etter § 4A i pasient- og brukerrettighetsloven (vedtak om bruk av tvang) Vedtak etter kapittel 4A i pasient- og brukerrettighetsloven
Profil - Oppskrift - Tvangsvedtak kap 4A Profil - Oppskrift - Tvangsvedtak kap 4A